高尿酸血症(HUA)是嘌呤代谢障碍引起的代谢性疾病,与痛风密切相关,并且是糖尿病、代谢综合征、血脂异常、慢性肾脏病和脑卒中等疾病发生的独立危险因素。其诊断标准为:在正常嘌呤饮食状态下,非同日两次空腹血, 以尿酸酶法测定血尿酸水平男性和绝经后女性>420μmol/L,非绝经期女性>360μmol/L 即可诊断为高尿酸血症。
高尿酸血症的分型:
根据无嘌呤或严格限制嘌呤饮食 5 d 后血尿酸和尿尿酸排泄情况,高尿酸血症分为排泄不良型、生成过多型和混合型。临床研究结果显示,90% 的原发性 HUA 属于尿酸排泄不良型。
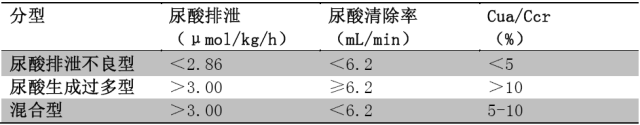
注:尿酸排泄 = 24 h 尿酸排泄量(μmol)/体质量(kg)/24;
尿酸清除率(Cua)= UUA×平均每分钟尿量/SUA;
Ccr(男性)=(140– 年龄)× 体质量(kg)/[0.818×Scr(μmol/L)];
Ccr(女性)=(140– 年龄)× 体质量(kg)/[0.818×Scr(μmol/L)]×0.85;
Ccr:肌酐清除率;Scr :血清肌酐;SUA:血清尿酸;UUA:尿液尿酸。
高尿酸血症的并发症:
高尿酸血症与痛风密切相关,最常见表现为痛风性关节炎,但长期 HUA 可引起和/或加重其他多器官损伤,出现关节破坏、并发肾脏病变 (尿酸盐肾病、尿酸性尿路结石、肾功能不全)、伴发高血糖、血脂紊乱、高血压、动脉硬化、冠心病、心功能不全及卒中等。
HUA 的高危人群:
高龄、男性、肥胖、一级亲属中有痛风史、静坐的生活方式等。对于高危人群,建议定期进行筛查,通过检测血尿酸,及早发现 HUA。
高尿酸血症的治疗:
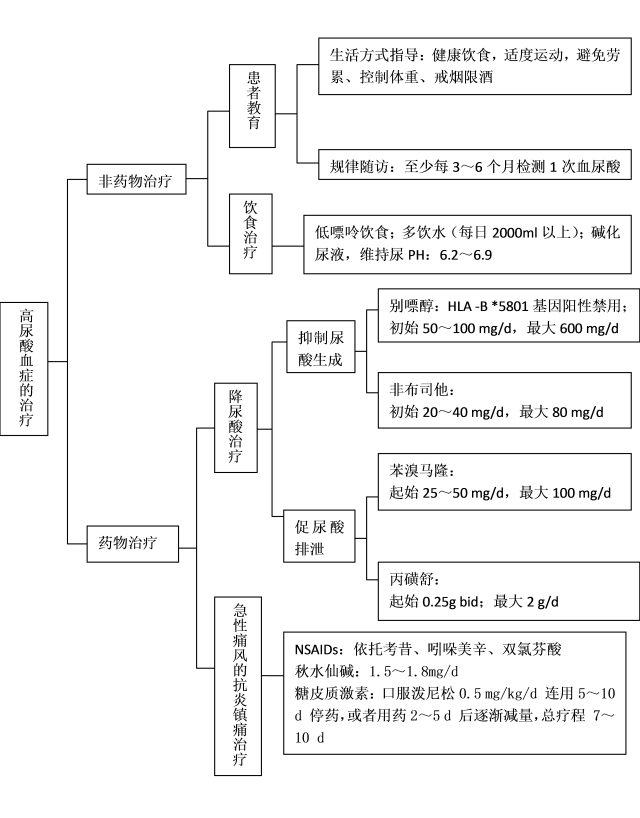
(一) 一般治疗:
(1)生活方式:健康饮食、禁烟限酒、坚持运动和控制体重等。
①禁烟、限酒 (啤酒与白酒);②减少高嘌呤食物的摄入;③减少富含果糖饮料的摄入;④大量饮水 (每日 2000 ml 以上);⑤足量的新鲜蔬菜(每日 500 g 以上);⑥防止剧烈运动或突然受凉;⑦控制体重 (BMI 18.5~23.9 kg/m2);⑧规律饮食和作息;⑨规律运动:每周至少进行 150 min(30 min/d×5d/周),中等强度 [运动时心率在 (220-年龄) ×(50%~70%) 范围内] 的有氧运动;
(2) 适当碱化尿液:尿 pH 在 6.2~6.9 范围内有利于尿酸盐结晶溶解和从尿液排出。常用药物:碳酸氢钠或枸橼酸氢钾钠。口服碳酸氢钠 (小苏打):每次 1 g,每日 3 次。碱化尿液过程中要注意检测患者的尿 pH 值。
(二) 积极治疗与血尿酸升高相关的代谢性及心血管危险因素:
积极控制肥胖、代谢综合征、2 型糖尿病、高血压、高脂血症、冠心病、卒中、慢性肾病等。合并高血糖、血脂紊乱、高血压者积极降糖、调脂、降压治疗的同时,尽量选择有利于尿酸排泄的药物,如:二甲双胍、阿托伐他汀、非诺贝特、氯沙坦、氨氯地平有不同程度的降尿酸作用,建议按患者病情适当选用。
(三) 急性痛风的消炎镇痛治疗:
痛风急性发作期应卧床休息,抬高患肢、局部冷敷。推荐及早 (一般应在 24 h 内) 进行抗炎止痛治疗。
通常一般先选用 NSAIDs(依托考昔、吲哚美辛、双氯芬酸、塞来昔布等),如对 NSAIDs 有禁忌,则选用低剂量秋水仙碱 (1.5~1.8 mg/d)。上述药物有禁忌或效果不佳时可考虑选择糖皮质激素控制炎症。急性发作累及 l~2 个大关节,全身治疗效果不佳者,可考虑关节内注射短效糖皮质激素。
对于轻中度发作,特别是累及 1~2 个小关节的病例,推荐单药治疗。
对重度、多关节受累或大关节受累的病例推荐联合治疗。联合方案有 NSAIDs 和秋水仙碱,口服糖皮质激素和秋水仙碱,关节内注射糖皮质激素可以和 NSAIDs、秋水仙碱、口服糖皮质激素中的任一种药物相联合。考虑到不良反应,全身用糖皮质激素不与 NSADs 相联合。
(四)降尿酸治疗:
药物降尿酸治疗原则

注:降尿酸治疗应在急性痛风炎症完全消退后 1~2 周开始,如在降尿酸治疗过程中,出现痛风发作,降尿酸药物应维持原量继续使用,同时按痛风关节炎的治疗方法进行治疗,待急性痛风缓解 2 周后,降尿酸药物可逐渐加量直至达标。
降尿酸药物:
痛风患者在进行降尿酸治疗时,抑制尿酸生成的药物,建议使用别嘌醇或非布司他;促进尿酸排泄的药物,建议使用苯溴马隆。用别嘌醇之前, 建议筛查人类白细胞抗原 HLA-B*5801,如为阳性,就不要用别嘌醇。降尿酸药物建议从小剂量起始,逐渐加量。
高尿酸血症治疗流程图:
参考文献:
[1] Yu KH, Chen DY, Chen JH, et al. Management of gout and hyperuricemia: Multidisciplinary consensus in Taiwan. Int J Rheum Dis. 2018. 21(4): 772-787.
[2] Borghi C, Tykarski A, Widecka K, et al. Expert consensus for the diagnosis and treatment of patient with hyperuricemia and high cardiovascular risk. Cardiol J. 2018. 25(5): 545-563.
[3] 高尿酸血症相关疾病诊疗多学科共识专家组. 中国高尿酸血症相关疾病诊疗多学科专家共识. 中华内科杂志. 2017. 56(3): 235-248.
[4] 吴东海. 各国历次痛风和高尿酸血症指南的比较分析. 中华风湿病学杂志. 2013. 17(5): 346-349.
[5] 中国慢性肾脏病患者合并高尿酸血症诊治专家共识. 临床医学研究与实践. 2017. 2(24): 201.
[6] 石炳毅, 贾晓伟, 李宁. 中国肾移植术后高尿酸血症诊疗技术规范 (2019 版). 器官移植. 2019. 10(01): 10-15.
[7] 中国医师协会肾脏内科医师分会. 中国肾脏疾病高尿酸血症诊治的实践指南 (2017 版). 中华医学杂志. 2017. 97(25): 1927-1936.
[8] 高颖, 辛雷, 赵东宝.《2016 中国痛风诊疗指南》解读. 中国实用内科杂志. 2018. 38(12): 1136-1138.
[9] 贾西, 张进安. 痛风治疗新理念——EULAR2016 痛风诊治指南的更新要点和解读. 上海医药. 2018. 39(02): 3-7.
[10] 中华医学会风湿病学分会. 原发性痛风的诊疗指南. 中国实用乡村医生杂志. 2013. (20): 1-3,4.
