
尿酸是人体内嘌呤核苷酸的分解代谢产物,是一种弱的有机酸。嘌呤核苷酸 80% 由人体细胞代谢产生,20% 从食物中获得。
导致尿酸升高的原因主要是尿酸生成过多和尿酸排泄减少,其中 90% 的高尿酸血症与肾脏尿酸排泄下降有关。
01、尿酸代谢
(1)尿酸合成
体内嘌呤核苷酸的分解代谢主要在肝、小肠及肾中进行,此过程中关键酶的缺陷,致尿酸合成增多约占 10%。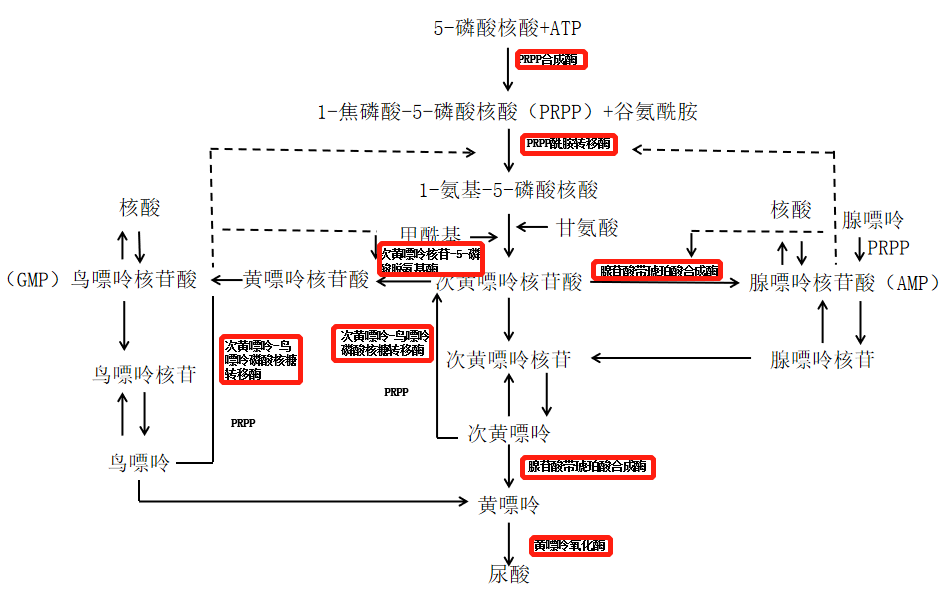
图 1 嘌呤合成和代谢途径图源:作者绘制
(2)尿酸排泄
尿酸主要经肾脏和肠道排出,正常人体每天经肝脏排入肠腔的尿酸约为产生尿酸的 1/4~1/3,而后经肠腔内细菌分解排出体外。
其余 3/4~2/3 经肾脏随尿液排出。其中位于肾小球和肾小管及肠道的尿酸转运蛋白的异常主要影响尿酸排泄。
02、高尿酸血症的病因
高尿酸血症是嘌呤代谢紊乱引起的代谢异常综合征。体温 37 ℃ 时,血清中单钠尿酸盐(MSU)的饱和溶解度为 404.5 umol/L(6.8 mg/dL),通常定义当血清尿酸水平 > 420 umol/L(约 7 mg/dL)时,为高尿酸血症。
根据最新研究显示,中国高尿酸血症的患病率为 13.3%,近年呈现明显上升和年轻化趋势。
高尿酸血症根据病因主要分为原发、继发两大类。
其中原发性高尿酸血症以嘌呤代谢过程中的酶活性异常为主,而继发性尿高尿酸血症以酶结构的缺陷、嘌呤摄入过多、饮酒、核酸代谢增强(如白血病、贫血性溶血和恶性肿瘤等疾病)和嘌呤的分解加速(Ⅰ 型糖原累积症、低血糖、饥饿或运动)为主。
如下是继发性高尿酸血症的病因:
(1)血液系统疾病:如急慢性白血病、红细胞增多症、多发性骨髓瘤、溶血性贫血、淋巴瘤及多种实体肿瘤化疗时,由于细胞内核酸大量分解而致尿酸产生过多。
(2)各类肾脏疾病:由于肾功能不全、肾小管疾病造成尿酸排泄减少而使血尿酸增高。
(3)服用某些药物:常见为利尿剂(如氢氯噻嗪、呋塞米等)、复方降压片、吡嗪酰胺等抗结核药、抗帕金森病药物、小剂量阿司匹林(75~300 mg/d)、维生素 B12、烟草酸、细胞毒性化疗药物、免疫抑制剂(他克莫司、环孢素 A、硫唑嘌呤)等。
(4)有机酸产生过多,抑制尿酸排泄:如乳酸酸中毒,糖尿病酮症酸中毒,过度运动、饥饿、摄入酒精等。
03、高尿酸血症的危害
尿酸或尿酸盐在体液中超过正常溶解限度则会形成结晶析出,沉积于除神经组织以外的任何软组织中,进而造成病变。
(1)痛风
高尿酸血症是痛风的主要危害因素,尿酸结晶沉积于关节引起痛风发作,造成骨和关节损伤,研究显示,约有 5%~12% 的高尿酸血症最终发展为痛风。
(2)高血压
高尿酸血症可通过激活肾素-血管紧张素系统,减少血管内皮细胞一氧化氮的合成,刺激血管平滑肌增殖,进而导致血管重构等多种机制升高血压,是心衰的独立危险因素。此外,长期高血压也通过肾小球动脉硬化等途径影响尿酸代谢,加重高尿酸血症。
(3)心衰
心衰是大多数心血管的最终归宿,高尿酸血症是心衰的危险因素,与其发生、发展及预后密切相关。
(4)动脉硬化
尿酸结晶刺激血管壁,诱发炎症反应损害血管内皮细胞。此外,高尿酸血症还会与高血压、高脂血症、高血糖等共同促进动脉粥样硬化的形成。
(5)肾损害
尿酸结晶沉积于肾脏,导致尿酸性肾病、增加肾结石发生率及肾衰竭的风险。
(6)血脂代谢异常
尿酸代谢与脂代谢之间存在相互影响的关系,一方面高尿酸血脂会导致脂蛋白酶活性下降,另一方面高脂血症也会增加尿酸升高。此外,高尿酸血症和高脂血症均为动脉硬化和高血压的独立危险因素。
(7)糖尿病
高尿酸血症不但可以直接损害胰岛 β 细胞功能,影响胰岛素分泌导致糖尿病,还会加重糖尿病患者的代谢紊乱和胰岛素抵抗,促进糖尿病患者大血管与微血管并发症的发生。同时,糖尿病肾病和胰岛素抵抗也可导致高尿酸血症加重。
(8)雄激素性脱发
研究显示,高尿酸血症与雄激素性脱发之间存在显著的相关性,尤其是早发雄激素性脱发患者(< 30 岁)。
04、高尿酸血症的生活管理
(1)健康教育
1、避免高嘌呤饮食,避免劳累、受凉、应激等诱因,定时监测血压、血糖等危险因素,并按照慢性病管理规范严格管理;定期监测血尿酸水平,规律随访,树立疾病治疗信心;
2、尽量避免使用升高尿酸的药物:如小剂量阿司匹林、免疫抑制剂环孢素,抗结核药、大部分化疗药物等(很多人因为患有某些疾病如结核、癌症等的原因,必须要使用抗结核药、化疗药等治疗,权衡利弊后认为,高尿酸血症的危害不足以让他们放弃相关治疗);
3、戒烟,体重管理,目标 BMI < 20 kg/m^2;男性腰围 < 90 cm,女性腰围 < 80 cm,适当有氧运动(如快走、慢跑、跳舞、太极拳等)。
(2)调整饮食
(1)多吃新鲜蔬菜,低糖(粗粮、豆类) 低脂饮食, 限制红肉、鱼、含果糖和蔗糖的食品摄入,避免动物内脏、甲壳类、浓肉汁和肉汁的摄入,每日饮食嘌呤含量控制在 200 mg 以下;
(2)每日脱脂或低脂奶制品 300 mL,鸡蛋 1 个,饮水量维持在 2L 以上,可以饮用水、茶或不加糖的咖啡;
(3)戒烟,严格控酒,尤其是啤酒和烈性酒,每日饮用的酒精总量男性不要超过 28 克(即啤酒 650 mL、葡萄酒 280 mL 或白酒 50 mL),女性不要超过 14 克。
05、高尿酸血症的药物治疗
(1)降尿酸治疗
对于无症状高尿酸血症患者是否进行药物治疗,各国指南推荐不一,我国建议应该积极治疗。
对于痛风石、慢性关节病等痛风患者,血尿酸水平应 < 300 umol/L;长期治疗的过程中,不建议血尿酸 < 180 umol/L。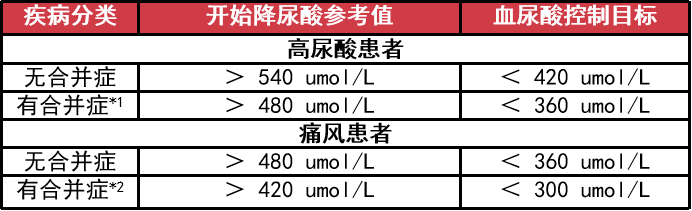
表 1 降尿酸治疗及控制目标
注:*1,高血压、脂质代谢异常,糖尿病、肥胖、脑卒中、冠心病、肾功能损害等;*2,痛风发作 2 次以上、慢性痛风性关节炎、肾结石、高血压、脂质代谢异常,糖尿病、脑卒中、冠心病,发病年龄 < 40 岁。
1)抑制尿酸合成的药物
通过抑制黄嘌呤氧化酶的活性,减少尿酸合成。
① 别嘌醇
推荐成人初始剂量一次 50 mg 每日 1~2 次,每次递增 50~100 mg,一般剂量 200~300 mg/d,分 2~3 次服,每日最大剂量 600 mg。
肾功能不全者须减量,eGFR < 10 mL/min 时或透析患者禁用。
使用最低有效剂量维持血尿酸在目标水平以下。
② 非布司他
推荐初始剂量为 20~40 mg,1 次/d,每次递增 20 mg,一般每日最大剂量 80 mg。血尿酸值达标后,维持最低有效剂量。
需要注意的是,FDA 黑框警告非布司他可能增加患者心血管死亡风险,只有在患者对别嘌醇治疗无反应或无法承受时,医疗人员才可考虑使用非布司他,且在用药之前需由专科医生充分评估患者病情和心血管事件风险后确定。
2)促尿酸排泄的药物
通过抑制肾小管尿酸转运蛋白-1(URATl),抑制肾小管尿酸重吸收而促进尿酸排泄)。
苯溴马隆
泌尿系结石和肾功能不全属于相对禁忌,对于 eGFR > 30 mL/min 的肾功能不全患者,推荐成人起始剂量为 25 mg/d,最大剂量为 75~100 mg/d,服用期间应多饮水以增加尿量。
别嘌醇、苯溴马隆以及非布司他均是降尿酸治疗的一线药物,无症状高尿酸血症患者可以选择前两类,痛风患者均可以选择,对于合并慢性肾脏疾病的患者,以上三类药物均可使用,但当肾功能严重受损时首选非布司他。
值得注意的是:于今年 3 月 1 日起实行的最新版《国家基本医疗保险、工伤保险和生育保险药品目录(2020)》规定,非布司他(口服常释剂型)限肾功能不全或别嘌醇过敏的痛风患者使用。
(2)碱化尿液
尿 pH < 6 是尿酸性肾结石形成的重要因素。对高尿酸血症及痛风患者,推荐最佳晨尿 pH 为 6.2~6.9。
当尿 PH < 6 时,可以根据药物的适应征、禁忌证以及患者的个体特点选择使用合适的碱性药物,如碳酸氢钠、枸橼酸制剂等碱化尿液。
(3)急性期发作的治疗
高尿酸血症发展为痛风急性发作时,建议尽早使用抗炎镇痛治疗以改善疼痛。
可以使用小剂量秋水仙碱或足量、短疗程的非甾体抗炎药,也可以全身使用糖皮质激素。
对于病情较为严重的患者(如痛风急性发作累及多关节、大关节或合并全身症状),建议首选全身糖皮质激素治疗;在患者疼痛严重(疼痛 VAS ≥ 7)、有多关节炎或者发作累计 ≥ 2 个大关节时可以进行 2 种或者 2 种以上的镇痛药物联合治疗。
注意:急性发作不调整已用降尿酸药物剂量。
(4)有合并症时药物的选择
应考虑到各个疾病的用药原则进行「综合治疗」,尽量选择有降尿酸作用的药物,避免升高尿酸的药物。
1、如降压药中的氯沙坦和钙通道阻滞剂由于兼有降尿酸作用,是合并高血压的首选药物;
2、由于非诺贝特和阿托伐他汀钙都可以促进肾脏尿酸排泄,是合并高甘油三酯血症、高胆固醇血症时的首选调脂药物;
3、若合并糖尿病,也要优先选择兼有降尿酸作用的降糖药物,如 α-糖苷酶抑制剂、二甲双胍等。
大部分患者需终生降尿酸药物治疗;部分患者(若低剂量药物能够维持长期尿酸达标,且没有痛风石的证据)可尝试停用降尿酸药物,需定期监测血尿酸水平,将之维持在目标范围。
高尿酸血症已成为继高血压、高血糖、高血脂之后的又一常见的慢性代谢性疾病,是多系统受累的全身性疾病,应受到广大医务工作者的高度关注及重视。
✩ 本文仅供医疗卫生等专业人士参考
参考文献(上下滑动查看)
[1] 胡小华, 张黎明. 尿酸代谢途径的研究进展 [J]. 临床肾脏病杂志,2019,19(12):935-937.
[2] 张晓洁, 姜林娣. 尿酸代谢异常与慢性炎症的新认识 [J]. 中华医学杂志,2018,98(13):963-964.
[3] 宋菲, 吴晶. 尿酸代谢过程中相关酶及转运体的研究进展 [J]. 甘肃医药,2018,37(6):484-487.
[4] 中华医学会内分泌学分会. 中国高尿酸血症与痛风诊疗指南 (2019)[J]. 中华内分泌代谢杂志,2020,36(1):1-13.
[5] 中华医学会, 中华医学会杂志社, 中华医学会全科医学分会, 中国医师协会风湿免疫科医师分会痛风专业委员会(学组), 中华医学会《中华全科医师杂志》编辑委员会,《痛风及高尿酸血症基层诊疗指南》编写专家组. 痛风及高尿酸血症基层诊疗指南(实践版 ·2019)[J]. 中华全科医师杂志,2020,19(6):486-494.
