今天的故事从 1 例以甲状腺疾病就诊的患者说起。患者曾因甲状腺疾病反复在多家医院就诊,甚至险些手术切除甲状腺。接下来我们顺藤摸瓜,看看疾病的神秘面纱是如何被揭开的。
病例简介
患者女,38 岁,心烦易怒半年。
半年前患者无明显诱因出现心烦易怒、汗多、睡眠不宁、月经稀发、溢乳,在外院查甲状腺功能 TSH 4.51 µIU/ml(0.35~4.94 µIU/ml)、FT3 4.12 pg/ml ↑(1.71~3.71 pg/ml)、FT4 1.94 ng/dl ↑(0.7~1.48 ng/dl),TG-Ab、TPO-Ab 及 TRAb 均正常。
超声示「回声均匀、甲状腺结节 (TI-RADS 分级 II 级)」。甲状腺核素扫描示「温结节」。
多家医院建议手术切除甲状腺,患者拒绝。经服中药汤剂治疗,症状无改善,复查甲状腺功能无明显变化。发病以来,患者无明显头晕头痛、视力无改变。
既往有「高泌乳素血症」病史。家族史无特殊。2003 年剖宫产手术。适龄结婚,育有 1 女,体健。月经稀发,1~2 月一行,量、色无异常。
体检:体温:37℃;呼吸:20 次/分;血压:120/80 mmHg;神清,甲状腺未及明显肿大及压痛,未触及结节。心率:90 次/分,心肺腹查体无阳性体征。
1. 患者甲功反复异常,伴有甲亢症状,可能原因是什么?
患者多次甲功显示 FT3 和 FT4 升高,但 TSH 正常,结合症状考虑 为甲状腺毒症所致。
原因可能:①Graves 病:合成分泌甲状腺素增多,以 FT4 升高、TSH 下降为甲功特点,TRAb 多阳性,本例不支持;
②甲状腺炎:导致破坏性甲状腺毒症,甲状腺可有疼痛,相关抗体阳性,超声示甲状腺回声不均匀,本例不支持;
③甲状腺自主高功能性腺瘤:甲状腺核素扫描呈「热」结节,周围和对侧甲状腺组织受抑制或者不显像,本例既往检查不支持;
④甲状腺素抵抗综合征:因编码甲状腺素受体β链的基因突变,致 T3 与受体结合障碍,甲状腺素生物活性降低,引起 FT4 代偿性增高,TSH 增高或者正常,本例不除外;
⑤中枢性甲亢:垂体 TSH 腺瘤为主要原因,以 FT4、FT3 增高,TSH 增高或者正常为特点,本例不除外。
2. 患者高泌乳素血症伴溢乳、月经紊乱,可能原因是什么?
高泌乳素血症的原因包括药物性、生理性和病理性,本例可除外药物性和生理性因素。需进一步除外病理性因素。
3. 下一步还需做哪些检查?
血、尿、粪常规,肝肾功能、血电解质及性激素;促甲状腺激素释放激素刺激试验;乳腺超声;垂体 MRI 平扫。
辅助检查:血、尿、粪常规,肝肾功能、血电解质正常;性激素全套:泌乳素 60.46 µg/L↑(5.18-26.53 µg/L)。
乳腺彩超:双侧乳腺增生。促甲状腺激素释放激素刺激试验显示 TSH 未被兴奋。
垂体 MRI 平扫显示蝶鞍扩大,其内可见团块等 T1 等长 T2 信号,突入蝶窦,上下经 3 cm,前后径 1.9 cm,团块上部与视交叉关系紧密,视交叉见上抬(图 1)。
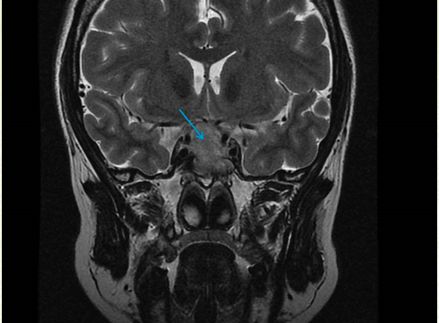
图 1 垂体 MRI 平扫
4. 为什么要做促甲状腺激素释放激素刺激试验?
为了鉴别甲状腺素抵抗综合征和 TSH 腺瘤。前者在试验中 TSH 增高,TSH 腺瘤者 TSH 无反应。根据该试验可除外前者,高度疑为 TSH 腺瘤。
5. 做了垂体 MRI,能否诊断 TSH 腺瘤?
不能。
首先须明确鞍区占位是否来源垂体。其次须评估垂体功能,同时除外其它垂体功能性腺瘤,故完善血皮质醇节律、促肾上腺皮质激素节律、生长激素、胰岛素样生长因子-1、血糖和颅脑 MRI 增强扫描。
患者无中枢性尿崩症症状及体征,故垂体后叶功能未受影响;泌乳素腺瘤时血清催乳素>100-200 µg/L,患者泌乳素未显著升高,泌乳素腺瘤可能性不大。
辅助检查:血皮质醇节律、促肾上腺皮质激素节律、生长激素、胰岛素样生长因子-1、血糖均正常。
颅脑 MRI 增强扫描显示蝶鞍显著扩大,垂体形态消失,病灶向上突破鞍隔,呈「雪人征」改变,推挤视交叉上抬,与视交叉关系紧密,分界不清;鞍底下陷,病灶向下突入蝶窦,病灶与两侧颈内动脉界限尚清晰;病灶大小约为 2.6 cm×1.7 cm×1.8 cm(上下径×前后径×左右径),增强扫描病灶可见病灶不均匀强化。
DWI 序列上病灶边缘呈稍高信号,其余病灶及脑实质内均未见明显异常弥散受限改变。考虑垂体来源占位性病变伴强化,垂体大腺瘤(图 2)。
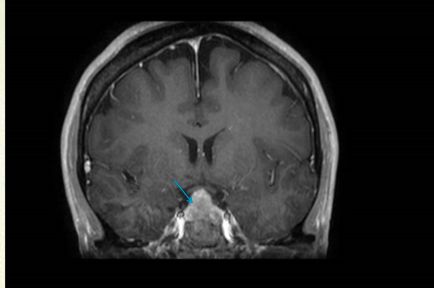
图 2 颅脑 MRI 增强扫描
6. 现在可以诊断 TSH 腺瘤了吗?
可以做出临床诊断。TSH 腺瘤以大腺瘤为主,常常向鞍上扩展或蝶窦内侵犯,也有微腺瘤。几乎都是良性腺瘤。TSH 细胞广泛分布垂体前叶,垂体前中部是 TSH 腺瘤好发的部位。
7. TSH 腺瘤和高泌乳素血症有关联吗?
患者泌乳素腺瘤可能性不大,高泌乳素血症考虑与 TSH 腺瘤有关联。10% 的 TSH 腺瘤可分泌泌乳素,还能分泌生长激素,引起相应表现。
大腺瘤压迫、浸润垂体及其周围组织,引发垂体前叶功能减退,但患者除 TSH 和泌乳素外,其它垂体激素均正常,未发生垂体前叶功能减退。
8. 患者会不会是多发性内分泌腺瘤病 1 型?
多发性内分泌腺瘤病 1 型是遗传性的肿瘤综合征,主要表现为甲状旁腺腺瘤(常见甲状旁腺功能亢进)、胰胃肠肿瘤(胃泌素瘤、胰岛细胞瘤等)和垂体瘤等。
患者无家族史,血糖、血电解质正常,后进一步查甲状旁腺激素和血清胃泌素正常,不考虑多发性内分泌腺瘤病 1 型。
9. 如何治疗 TSH 腺瘤?
手术治疗为主,不能手术或手术未治愈者采取放射治疗。无论在术前准备还是术后未缓解患者的药物治疗均首选生长抑素类似物。抗甲状腺药物可使 TSH 增高,故不建议单独长期使用,仅可术前短期应用。
患者经蝶窦入路垂体腺瘤切除瘤体,主要病理结果:垂体腺瘤,免疫组化:ACTH(-),FSH(-),GH(-),LH(-),TSH(+),PRL(-),SSTR2(+)。3 个月复查甲状腺激素、性激素、皮质醇、促肾上腺皮质激素、生长激素、胰岛素样生长因子均正常,患者症状消失,无溢乳。MRI 提示无肿瘤残余。
10. 病理报告中 SSTR2 阳性如何解读?TSH 腺瘤术后免疫组化中,TSH 一定阳性吗?术后如何随访?
大部分 TSH 腺瘤细胞有生长抑素受体(SSTR)表达,以 SSTR2 和 SSTR5 亚型为主。有文献报告 TSH 腺瘤的免疫组化可使 TSH 染色阴性。关于这一现象的确切机制尚不明确,推测可能与用于检测的 TSH 抗体敏感性不够高有关。
术后 3、6 个月及 1 年以及此后的每年都需要长期随访,密切观察相关临床表现的缓解和复发情况,检测甲状腺功能、垂体前叶激素,必要时增强 MRI 随访,可监测肿瘤是否复发。
小结
促甲状腺激素(TSH)腺瘤罕见,发病不足 1/百万人/年,甚至在垂体腺瘤中也仅占 0.5%~3.0%。但是在内分泌科,碰到此类患者的概率相对其它科室增加。
TSH 腺瘤时 FT4、FT3 升高,TSH 不恰当地升高,也可不恰当地正常。
TSH 腺瘤患者甲亢表现可以很轻,易被忽视,可能被其它垂体激素紊乱的症状掩盖。
怀疑 TSH 腺瘤除进行定位检查,还要评估垂体激素水平。垂体影像阴性者需警惕异位 TSH 腺瘤;确诊 TSH 腺瘤后也要想到除外多发性内分泌腺瘤病。
手术治疗是 TSH 腺瘤治疗的首选。明确诊断可避免盲目使用抗甲状腺药物、放射碘及甲状腺手术治疗。
参考文献
1. 柴晓峰, 邓侃. 中国垂体促甲状腺激素腺瘤诊治专家共识 (2017)[J]. 中华医学杂志, 2017, 97(3):245-247.
2. Beck Peccoz P , Persani L , Mannavola D , et al. Pituitary tumours : TSH-secreting adenomas[J]. Best Pract Res Clin Endocrinol Metab, 2009, 23(5):597-606.
3. 中国垂体腺瘤协作组. 中国垂体催乳素腺瘤诊治共识(2014 版)[J]. 中华医学杂志, 2014(31):2406-2411.
4. 中华医学会内分泌学分会《中国甲状腺疾病诊治指南》编写组. 中国甲状腺疾病诊治指南——甲状腺功能亢进症 [J]. 中华内科杂志, 2007, 46(10):876-882.
5. 周新荣, 余学锋. 加强对多发性内分泌腺瘤病 1 型的认识 [J]. 内科急危重症杂志, 2013, 19(1):4-6.
6. 范晓静, 臧丽, 金楠, 等. 垂体促甲状腺激素分泌瘤临床特点的比较分析 [J]. 解放军医学杂志, 2017, 42(7):591-596.
7. 吕朝晖, 窦京涛, 巴建明, 等. 垂体促甲状腺激素分泌瘤 5 例报告并文献复习 [J]. 解放军医学杂志, 2007, 32(11):1174-1176.
