全球范围内 2 型糖尿病和慢性肾脏病的日益增长,促进了处理糖尿病性肾病(DKD 或 DN)的研究日益增多。然而,这些研究中取得成功的例子并不多,原因之一可能是所谓 DKD 的患者(其肾脏功能下降是由于糖尿病所造成的)可能是同时存在慢性肾脏病(CKD)和糖尿病(DM)的患者,即可能是 DKD(CKD 是 DM 导致的)、非糖尿病性肾病(NDKD)合并 DM、或者是同时存在 DKD 和 NDKD。那么这三者的确定对临床和研究有什么影响和启示?来自德国的 Hans-Joachim Anders 等人对此进行综述,发表在最近一期的 Nature Review Nephrology 杂志上。
重点
•心血管性死亡和进展至终末期肾脏病是 DM 合并 CKD 患者的两个重要结局;
•在 DM 患者中,对肾脏病的预防,无论原发病是糖尿病性肾病(DKD)或非糖尿病性肾病(NDKD),均包括合理地控制血糖、血压控制、控制体重和避免肾毒性药物;
•临床上,DM 合并 CKD 的患者可分为三种类型:DKD、NDKD 和同时存在这两者。通过肾活检进行鉴别对疾病管理和研究尤为重要;
•肾活检研究提示 NDKD 在 2 型糖尿病 (T2DM) 患者中常见,然而大部分进入临床研究的 T2DM 患者缺乏肾活检数据,因此这些病人的肾脏生理病理机制仍不确定;
•DKD 的临床前动物模型与临床试验中的患者特征,如年龄、肥胖状态、诊断时的肾功能状态、合并用药情况等均存在差异;这种差异可能是导致动物实验对临床试验结局预测能力差的一个重要原因;
•临床研究结果提示由于高钠糖共转运体 2 和肾素-血管紧张素系统导致的高滤过状态,是糖尿病患者中,无论是 DKD 还是 NDKD 导致肾脏疾病的重要上调机制。
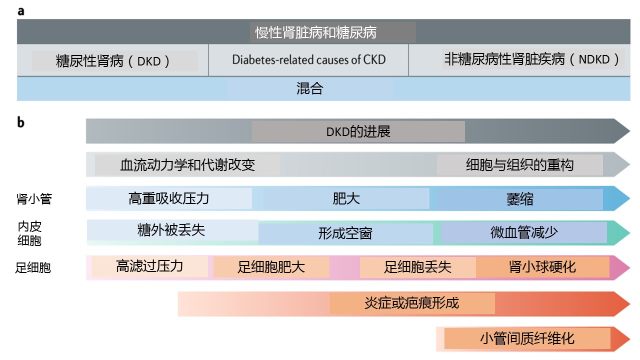
图 1 糖尿病患者中慢性肾脏病的原发病、糖尿病性肾病的病理生理
a 一个 DM 患者同时有肾脏疾病的表现,不一定是糖尿病肾病。目前只有肾活检可供鉴别这种肾病患者的原发病是糖尿病性肾病 (DKD)、非糖尿病性肾病(NDKD)或是同时存在 DKD 和 NDKD。与糖尿病相关的慢性肾脏病,无论是 DKD 还是 NDKD,肥胖、高感染风险均能影响其肾脏病的预后。
b DKD 进展至终末期肾脏病的病理生理过程包括早期病变(血流动力学和代谢改变)和晚期病变(细胞和组织的重构)。在早期阶段,高糖滤过和肾小球高滤过诱导肾小管对糖的高重吸收,导致肾小球和肾小管的肥大,逐渐引起肾小球硬化和小管萎缩。在内皮细胞,糖外被(glycocalyx)的丢失和形成的空窗(fenestration)首先导致蛋白尿,继而微血管减少,促进萎缩和疤痕形成。伴随无菌性炎症(细胞因子、化学因子和免疫细胞聚集)促进组织重构,最终也导致萎缩和疤痕形成。
临床实践中的启示
基于目前的证据显示,同时存在 CKD 和 DM 的患者常常是 NDKD,我们推荐在所有 DM 并有 CKD 特征(肾功能异常、尿液或影像学异常超过 3 个月及以上者)的患者中进行诊断和评估。这种评估与无 DM 患者的诊断评估类似,包括细致的病史评估(家族或基因性的遗传性 CKD、早产、低体重、之前是否有过 AKI、是否接触过毒物)、其他除 DM 以外可能影响肾脏的系统疾病,如慢性感染(如病毒性肝炎、HIV)、自身免疫性疾病(如系统性红斑狼疮、系统性血管炎)、血液肿瘤(如淋巴瘤、单克隆丙球蛋白血症)或实体肿瘤。这种评估可能包括深入的诊断过程,如基因检测、肾脏活检等。
虽然可能有一些非特异性的组织学特征,肾活检通常能鉴别 DKN 和 NDKD,或发现是否同时存在两种肾脏疾病。在熟练的临床医生手上,肾活检的风险一般很低。出血只在哪些血小板计数很低或者晚期 CKD 患者中才需要重点考虑。而且,肾活检对预后有一定预判启示。
总之,DM 对肾脏的代谢和血流动力学的改变,要求更好的血糖控制、使用钠糖共转运体 2 抑制剂(SGLT2)和肾素血管紧张素系统进行抑制。 对 NDKD 的诊断,可能可以发现一些潜在治疗方法。
