2017 年,由中华医学会内分泌学分会和中华医学会围产医学分会主持、中国医科大学附属第一医院单忠艳教授执笔对《妊娠期和产后甲状腺疾病诊治指南》进行了修订。在 2018 年 8 月 23 日中华医学会第十七次全国内分泌学学术会议(CSE)年会上,单忠艳教授就修订版指南进行了详细介绍和解读。

图 1 单忠艳教授
甲状腺疾病的诊断
妊娠期甲状腺相关指标参考范围制定和妊娠期临床甲减的诊断标准沿用 2012 版指南标准。
如果不能得到妊娠特异性促甲状腺激素(TSH)参考范围,妊娠早期 TSH 上限的切点值可通过以下方法得到:非妊娠人群 TSH 参考范围上限下降 22% 得到的数值,或采取 4.0 mIU/L。
解读:
单忠艳教授等发现,妊娠早期用 TSH 2.5 mIU/L 诊断亚临床甲减,可能会导致过度诊断。
2017 版 ATA 指南建议 4.0 mIU/L 为妊娠早期 TSH 上限切点值,而中国的研究数据显示,妊娠早期 TSH 上限比普通人群上限下降约 22%,据此计算所得数值非常接近 4.0 mIU/L,证明该指标也适合中国人群。
妊娠期甲减和亚临床甲减
1. 妊娠期甲减
备孕:已患临床甲减妇女计划妊娠,需要调整左甲状腺素(L-T4)剂量,将血清 TSH 控制在正常参考范围下限 ~ 2.5 mIU/L 水平后怀孕。
怀孕:临床甲减妇女疑似或确诊妊娠后 L-T4 替代剂量需要增加大约 20% ~ 30% 。根据血清 TSH 治疗目标及时调整剂量。
产后:临床甲减的妊娠妇女产后 L-T4 剂量应调整至妊娠前水平,并需要在产后 6 周复查甲状腺功能,指导调整 L-T4 剂量。
2. 妊娠期亚临床甲减
治疗目标:TSH 控制在妊娠期特异参考范围的下 1/2,如若无法获得妊娠特异性参考范围,则血清 TSH 可控制在 2.5 mIU/L 以下。
治疗方案:根据 TSH 水平、TPOAb 是否阳性,选择不同的治疗方案,详见表 1。
表 1 妊娠期亚临床甲减的治疗方案
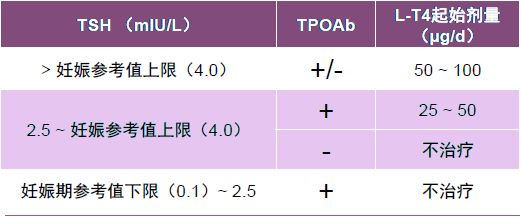
TSH:促甲状腺激素;TPOAb:甲状腺过氧化物酶抗体;L-T4:左甲状腺素
L-T4 治疗剂量:妊娠期亚临床甲减治疗药物、治疗目标和监测频度与临床甲减相同。可根据 TSH 升高程度,给予不同剂量 L-T4 治疗。当 TSH > 2.5 mIU/L、TSH > 8 mIU/L 和 TSH > 10 mIU/L 时,L-T4 的推荐剂量分别为 50 μg/d、75 μg/d 和 100 μg/d。
解读:
妊娠期亚临床甲减可导致多种不良妊娠结局。单忠艳等的一项发现,妊娠早期甲状腺过氧化物酶抗体/抗甲状腺球蛋白抗体(TPOAb /TgAb)阳性显著增加亚临床甲减流产发生风险,提示制定妊娠期亚临床甲减治疗决策时必须考虑 TPOAb 是否阳性。
在干预治疗能否改善后代智力的方面,虽有数项研究显示妊娠期亚临床甲减可能导致后代精神发育风险增加,但两项大型随机对照试验(RCT)研究(2012 年 CATS 研究和 2017 年 NIH 研究)均未观察到干预亚临床甲减可改善后代智力,当然,这一阴性结果可能与干预时机较晚(分别为 12 周和 16 周),错过胎儿大脑发育的关键时期有关。
妊娠期低甲状腺素血症
诊断:血清 FT4 水平低于妊娠期特异参考范围下限,而血清 TSH 正常。
干预时机:本指南对妊娠早期是否给予 L-T4 治疗没有推荐。建议查找低甲状腺素血症的原因如铁缺乏、碘缺乏或碘过量等,对因治疗。
解读:
妊娠期甲状腺激素水平呈动态变化。T1 期血清游离甲状腺素(FT4)下限较基线值升高约 7%, T2 期后降低约 13%,至 T3 期降低约 21% 。
关于妊娠期低 T4 血症是否治疗,国际指南观点不一,我国认为,干预低 T4 血症改善不良妊娠结局和后代神经智力发育损害的证据不足,建议查找原因并给予对因治疗。
妊娠期甲状腺抗体阳性
监测:甲功正常、TgAb 或 TPOAb 阳性的妊娠妇女应该在确证妊娠时检测血清 TSH,每 4 周监测一次至妊娠中期末。
L-T4 干预:应用 L-T4 治疗甲功正常、TPOAb 阳性、有不明原因流产史的妊娠妇女,可能有潜在的受益,而且风险小。在这种情况下,可以起始 L-T4 治疗,每天 25~50 μg。
硒干预:妊娠期不推荐 TPOAb 阳性的妇女补硒治疗。
解读:
已有大量研究证实,妊娠期甲状腺自身抗体阳性增加流产和早产风险,有 2 项研究显示,补充 L-T4 可降低流产和早产风险 52% 和 69% 。
另有一篇研究发现,妊娠早期 TPOAb 阳性妇女给予硒制剂干预,可以减少产后甲状腺功能异常(PPTD)和永久性甲减发生率。
妊娠期甲状腺毒症
诊断和鉴别沿用 2012 版指南。治疗方面有较大更新,包括告知甲亢患者一旦怀孕立刻就诊。
备孕:已患甲亢的妇女最好在甲状腺功能控制至正常并平稳后怀孕,以减少妊娠不良结局。正在服用他巴唑(MMI)备孕的甲亢患者,如果可以,建议将 MMI 转换成丙基硫氧嘧啶(PTU)。
正在服用 MMI 或 PTU 的备孕妇女,如果妊娠试验阳性,可暂停抗甲状腺药物(ATD),立即就诊,并做相应的甲功和甲状腺自身抗体的检测。
停药后处理:有些患者在确证怀孕后,可停用 ATD。停药需考虑病史、甲状腺肿大小、治疗疗程、孕前 ATD 剂量、最近甲功化验结果、TRAb 水平和其他临床因素。T1 期停药后,如 FT4 正常或接近正常,可继续停药。
每 1 ~ 2 周做临床评估和 TSH、FT4 或 TT4 检测。T2 和 T3 期妇女停药后,如 FT4 继续维持正常,可每 2 ~ 4 周监测一次甲状腺功能。根据每次评估结果,决定是否继续停药观察。
应用 ATD 处理:停药后,甲亢症状加重、FT4 或血清总甲状腺素(TT4)、三碘甲状腺原氨酸(T3)升高明显需要应用 ATD,T1 期优先选择 PTU,MMI 为二线选择。
既往应用 MMI 的妊娠妇女,若在妊娠早期需继续治疗,如可用 PTU,应尽快转换成 PTU。MMI 和 PTU 的转换比例为 1:10 ~ 20。如果在妊娠早期之后需继续 ATD 治疗,妊娠中、晚期是否将 PTU 改换为 MMI 没有建议。
控制目标:妊娠期监测甲亢控制的指标首选血清 FT4。控制目标是应用最小有效剂量的 PTU 或 MMI,使血清 FT4 接近或者轻度高于参考范围的上限。
解读:
丹麦一项大型研究显示,妊娠 5 周末之前终止 ATD 治疗才可能消除后代出现 MMI 和 PTU 相关出生缺陷的风险。
妊娠 6 ~ 10 周是 ATD 致后代出生缺陷的危险窗口期,如在妊娠 6 周前停服 MMI,可将风险降至最低;PTU 相关畸形没有 MMI 严重,但发病率相当(2% ~ 3%)。
妊娠期碘营养
评估:评估妊娠妇女碘营养单次尿碘与尿肌酐的比值(μg/gCr)优于单次尿碘浓度。
碘摄入量:备孕、妊娠和哺乳期妇女每天要保证至少 250 μg 的碘摄入量。
补碘策略:根据地区不同制定不同的补碘策略。如每天吃含碘盐,妊娠期不用额外补充碘剂。否则,妊娠期每天需额外补碘 150 μg。补碘形式以碘化钾为宜。开始补碘的最佳时间是计划妊娠前至少 3 个月。
辅助生殖与甲状腺疾病(指南新增)
1. 对所有治疗不孕的妇女监测血清 TSH 水平。
2. 亚临床甲减、甲状腺自身抗体阴性的拟妊娠不孕妇女(未接受辅助生殖),低剂量 L-T4 治疗(每天 25 ~ 50 μg)。
3. TSH < 2.5 mIU/L、甲状腺抗体阳性的不孕妇女(未进行辅助生殖)自然受孕。不推荐应用 L-T4 治疗。
4. 亚临床甲减妇女接受体外受精(IVF)或经显微镜单精子注射体外受精(ICSI),推荐应用 L-T4 治疗。
5. TSH 治疗目标应控制在 2.5 mIU/L 以下。TSH 在 2.5 ~ 4.0 mIU/L、TPOAb 阳性辅助生殖的妇女,尽管证据不足,推荐 L-T4 治疗,起始剂量每天 25 ~ 50 μg。
