由中日友好医院李平教授和解放军总医院谢院生教授主编的《糖尿病肾病-中西医结合诊疗与研究》一书将于近日出版,该书分为上、中、下三篇,全面介绍了糖尿病肾病的流行病学、诊断及鉴别诊断、中西医治疗及进展等内容,力求「源于中医,高于中医,源于西医,高于西医」。本人参与了其中「糖尿病肾病早期诊断和病情评估生物标志物」部分的编写,现呈现给大家评阅。
传统意义上的糖尿病肾病(Diabetic Kidney Disease,DKD)被认为是与糖尿病相关的肾损伤。但是现在 DKD 做为慢性肾脏疾病(CKD)的一个新的分类系统,其定义扩大到伴有糖尿病的 CKD 人群,包括传统的以蛋白尿为中心的模型。糖尿病肾损伤患者应该具有持续性的临床可检测的蛋白尿,并伴有血压升高和肾小球滤过率(GFR)降低。亚临床型蛋白尿(即微量白蛋白尿)被认为是 DKD 蛋白尿增加的自然病程早期阶段,可被称为「早期糖尿病肾病」。
DKD 的临床表现和实验室检查并没有特异性改变。对于 1 型糖尿病患者在发病后 5 年,2 型糖尿病患者在确诊的同时,出现持续的微量白蛋白尿,就应怀疑 DKD 的存在。如果病程更长,临床表现为蛋白尿,甚至出现大量蛋白尿或肾病综合征,同时合并有糖尿病的其他并发症,如糖尿病眼底病变,就应考虑 DKD。伴有 DKD 的个体具有显著的终末期肾病(ESRD)风险与心血管疾病发病和死亡风险,因此早期诊断、预防和治疗很重要,但是确定患者具有 DKD 进展倾向,缺乏有效的金标准。
表 1 各种 DKD 标志物的用途和优缺点

第一部分 一般检查
(一)微量白蛋白尿:微量白蛋白尿是 DKD 白蛋白排泄率(Albumin Excretion Rate,AER)增加的早期阶段。尿白蛋白排泄的亚临床型增加相当于 AER 为 20-200ug/min(30-300 mg/d)或白蛋白与肌酐比值(Albumin-Creatinine Ratio,ACR)为男性 2.5-35 mg/mmol,女性 3.5-35 mg/mmol。微量白蛋白尿的出现通常被认为是早期肾脏病变,但其也是糖尿病人群微血管和大血管病变的危险因素。最近,有研究显示一些糖尿病个体或 GFR 降低个体可能其尿液 AER 并不增加,但现在仍然根据尿液 AER 和 eGFR 水平进行 DKD 分层。
尿微量白蛋白测定可采用胶乳免疫浊度法,检测线性宽(5-200 mg/L),精密度均较好,并且能够溯源到有证参考物(CRM),试剂间差异小。推荐应用微量白蛋白作为 DKD 的筛查指标。微量白蛋白尿的患者为早期肾小球损伤人群。这类人群的检出重要性在于他们处于疾病的极早期。此阶段进行及时治疗可防止疾病进展到不可逆的临床蛋白尿阶段,从而对提高病人生存质量、减轻社会医疗经济负担具有重大意义。
根据 K-DOQI 指南,尿微量白蛋白检查尤其应该在合并心血管并发症高危因素的肾病患者中进行,包括糖尿病、高血压等。此类患者尿中微量白蛋白的出现不仅反映了肾小球滤过系统受损,同时还说明整个心血管内皮功能或结构已有损害。由于尿白蛋白排泄率存在 25%-40% 的变异性,故建议应在 1-6 个月内收集 3 次 24 h 尿液进行检查,若其中有 2 次 AER 在 20-200ug/min 范围内,则可确定为持续性微量白蛋白尿。
鉴于 24 h 尿蛋白定量的方法在时间控制和标本收集上交易出现误差,建议以晨尿白蛋白浓度>20 mg/L 或尿 ACR>2.5 mg/mmol(男性 30 mg/g)、>3.5 mg/mmol(女性 40 mg/g)作为筛查指标,异常者应进一步准确收集定时尿或 24 h 尿标本进行尿微量白蛋白测定。
如果出现下列情况,虽然有明确的糖尿病史,也应考虑糖尿病合并其他慢性肾脏病的可能:无糖尿病视网膜病变;肾小球滤过率在短期内快速下降;短期内蛋白尿明显增加,或表现为肾病综合征;顽固性高血压;尿沉渣镜检可见红细胞(畸形红细胞、多形性细胞管型);存在其他系统的症状和体征。肾穿刺病理检查有助明确诊断。
(二)肾小球滤过率评估:肾小球滤过率(Glomerular Filtration Rate,GFR)是 DKD 分层的有效指标,DKD 的不同阶段 GFR 的自然变化史见图 1。1 型糖尿病和血糖控制不良的人群,常可以发现高滤过性状态。目前还没有高滤过性的统一定义,但是一个通用的方法是将糖耐量正常人群的 GFR 平均值加上两倍标准差作为 GFR 的阈值定义为「高滤过性状态」。在特定的环境下,血清肌酐水平升高和随后的估算 GFR(eGFR)降低可以代表短暂的肾脏灌注或功能变化,但这并不是导致 DKD 发展的相关因果关系。
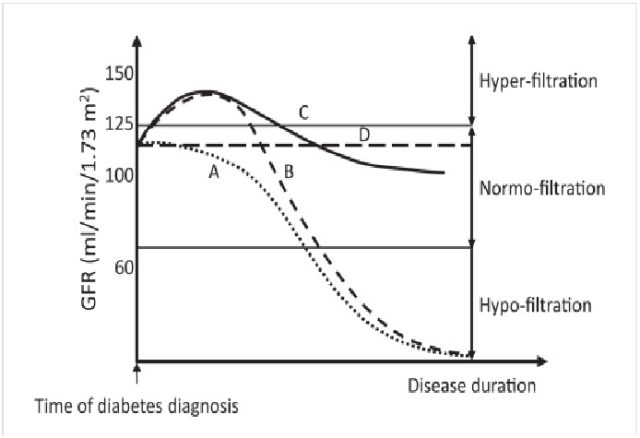
图 1 糖尿病肾病的临床模式(A:正常-高滤过模式;B:正常-高-正常-高滤过模式;C:正常-高-正常滤过模式;D:持续正常滤过模式)
鉴于血清肌酐和肌酐清除率在应用上的局限性,国外学者应用血清肌酐浓度和人口统计学特征开发了一系列 GFR 评估方程。eGFR 可用于检出、评估和治疗 CKD。NICE 新版指南推荐应用慢性肾脏病流行病学协作组公布的肌酐公式(CKD-EPI)估算 GFR,并且肌酐分析可以溯源到标准参考物质。
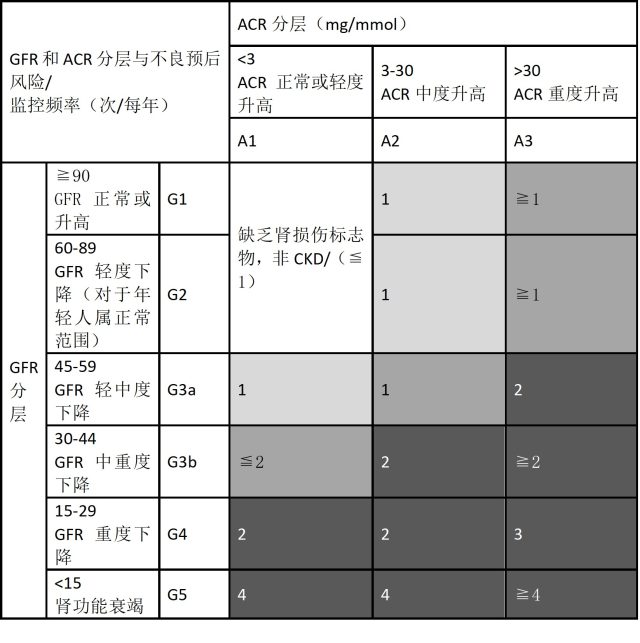
对于确诊 DKD 的患者,应定期测定血肌酐,并计算 eGFR,评估疾病的进展情况。肾功能降低与高血压、贫血、营养不良和代谢性骨病等许多并发症相关。如果能够早期发现,可以得到有效治疗。需要指出的是,在应用 eGFR 时除应注意估算值的可信区间外,更要特别注意血肌酐检测的方法、试剂不同,测定的准确性也不同,这会显著影响 GFR 的估算结果。K-DOQI 指南推荐使用 GFR 和 ACR 相结合进行 CKD 分层,并给出了监控频率(见表 2)。
表 2 应用 GFR 和 ACR 进行 CKD 分类和 GFR 监控频率(阴影的深浅代表 CKD 严重程度,数字代表 GFR 监控频率)
(三)血尿酸:血尿酸水平升高是 DKD 进展的独立危险因素,与 GFR 降低和尿蛋白增加密切相关。美国乔斯林糖尿病中心的横断面研究显示当血尿酸水平 ≥ 5.3 mg/dL 时与 cC-GFR(Cystatin C-GFR)的降低独立相关,通过 4-6 年的随访发现,尿酸基线水平与早期 GFR 的下降以及患者进入 CKD-3 期的风险独立相关。另外两项队列研究显示血尿酸水平和蛋白尿的进展也具有相关性。
丹麦哥本哈根糖尿病中心对 263 例 1 型糖尿病患者进行 18 年的随访观察,发现尿酸的基线水平对显性蛋白尿的进展有预测作用,血尿酸水平每比基线值增加 100μmol/L,显性蛋白尿进展的风险比(hazard ratio, HR)为 2.37(P = 0.04)。Jalal 等基于 CACTI 研究(1 型糖尿病患者冠状动脉钙化研究)的基线数据开展队列研究,对 652 例 1 型糖尿病患者和 764 例正常人进行 6 年随访,发现血尿酸水平每增加 60μmol/L,蛋白尿进展的风险即增加 80%。
高尿酸还能预测尚未出现 CKD 的 2 型糖尿病患者肾脏预后。Zoppini 等报告 1449 例肾功能及尿蛋白正常的 2 型糖尿病患者的 5 年随访结果,CKD 的发生率为 13.4%。高尿酸血症患者发生 CKD 的累积风险显著增加,血尿酸水平每升高 1 个标准误,CKD 的风险即增加 21%。
此外,RENAAL 研究(科素亚肾脏保护研究)的后续分析显示,合并蛋白尿的 2 型糖尿病患者经科素亚治疗 6 个月后,血尿酸水平下降的亚组肌酐翻倍或进展至 ESRD 的风险降低,且与 GFR 下降、蛋白尿等其他危险因素无关。
(四)胱抑素 C(Cystatin C):胱抑素 C 是一种半胱氨酸蛋白酶抑制剂,也被称为γ-微量蛋白及γ-后球蛋白,广泛存在于各种组织的有核细胞和体液中, 是一种低分子量(分子量为 13.3KD)、碱性非糖化蛋白,由 122 个氨基酸残基组成, 可由机体所有有核细胞产生,产生率恒定。
循环中的胱抑素 C 仅经肾小球滤过而被清除,是一种反映肾小球滤过率变化的内源性标志物, 并在近曲小管重吸收,但重吸收后被完全代谢分解,不返回血液,因此,其血中浓度由肾小球滤过决定,而不依赖任何外来因素,如性别、年龄、饮食的影响,是一种反映肾小球滤过率变化的理想同源性标志物。
研究显示,作为反映 GFR 指标,胱抑素 C 优于血肌酐,它正被更多的学者用于 DKD 肾脏滤过功能早期损伤的评价,评估血液透析患者肾功能的改变、透析膜的充分性和透析膜清除低分子量蛋白质的功能,以及肿瘤化疗中肾功能的检测。最近研究提示,与 eGFR 相比,血清胱抑素 C 水平能更好地预测心血管疾病的转归。但也有研究表明,在糖尿病患者中以胱抑素 C 为基础的 GFR 估算方程并未必比肌酐为基础的方程估算的 GFR 更好,三者的精度和准确度均相近。
需要指出的是,采用不同的方法胱抑素 C 的测定值和参考范围不同,所以不同的测定方法建立的 GFR 估算公式不同,如不同方法采用同一方程可造成 eGFR 水平上的差异。
(五)尿常规与尿蛋白定量:临床期糖尿病肾病可出现尿蛋白,可伴有轻微镜下血尿,通常没有严重血尿,蛋白尿伴有明显血尿或突然出现大量蛋白尿时,须除外其他肾脏疾病引起的尿蛋白。合并明显血尿时,必须检查尿红细胞的形态及计数,当出现显性蛋白尿时,应及时检查 24 h 尿蛋白定量。
(六)血生化检查:主要包括血清肌酐、尿素氮、尿酸、血脂、糖化血红蛋白等,可根据 DKD 的具体情况进行检查。许多观察性研究显示血清尿酸水平与 GFR 降低和蛋白尿发展有关。尿酸水平对于 DKD 预后作用需要进一步的证据,如在风险人群中尿酸水平的升高先于 GFR 的降低,无肾损伤的糖尿病患者尿酸水平较低。
(七)其他微量蛋白的检测:
1. α1 微球蛋白(α1-Microglobulin,α1-MG):尿α1-MG 是反应肾小管重吸收功能损伤的敏感指标,由肝脏合成,属小分子蛋白,可自由通过肾小球滤过膜,并在肾近曲小管重吸收和代谢,当肾近曲小管上皮受损时,α1-MG 重吸收减少,尿α1-MG 排泄增加,提示在 DKD 早期可能存在肾小管功能的损害,而且肾近曲小管的损害可能是独立的,并非与肾小球受损同时存在,且α1-MG 稳定,因此有助于肾脏病变的定位诊断,在某种程度上优于β2-MG。
2. β2 微球蛋白(β2-Microglobulin,β2-MG):β2-MG 是体内所有有核细胞膜上Ⅰ型组织相容性抗原的轻链蛋白,主要由淋巴细胞产生,分子量约为 11.8KD,因电泳时位于β2 区带而得名。正常人β2-MG 由于分子量小并且不和血浆蛋白结合,可经肾小球自由滤过,约 99.9% 在肾近曲小管被重吸收,并在肾小管上皮细胞中分解破坏,仅 0.1% 由终尿排出体外。
β2-MG 在体内产生速率恒定,其血浆中含量不受年龄、性别、机体肌肉组织多少等因素的影响;而且β2-MG 相对分子量小,可自由通过肾小球,且仅由肾脏排泄,因此,测定血浆中β2-MG 水平比检测血清肌酐水平用于评价肾功能更灵敏,β2-MG 可作为反映糖尿病和高血压肾损害的早期指标。
血浆中β2-MG 水平升高,可反映肾小球滤过功能受损或滤过负荷增加的情况,而尿液中β2-MG 含量增高,则提示肾小管损害或滤过负荷增加;若血浆中β2-MG 水平升高而尿液中β2-MG 含量正常,则主要由肾小球滤过功能下降所致,常见于急慢性肾炎、肾功能衰竭等;若血浆中β2-MG 含量正常而尿液中β2-MG 含量升高,则主要由肾小管重吸收功能受损所致,多见于先天性近曲小管功能缺陷、范科尼综合征、慢性镉中毒、Wilson 病、肾移植排斥反应等;若血浆和尿液中β2-MG 含量均升高,则主要由体内某些部位产生β2-MG 过多或肾小球和肾小管均受到损伤所致。
测定血浆及尿液中β2-MG 含量,对肾脏疾病的鉴别诊断、病情估计及预后判断都能提供有价值的数据。
3. 尿液转铁蛋白(Transferrin,TRF):尿 TRF 是早期肾小球损伤的指标之一,相比尿微量白蛋白能更敏感地反映肾小球滤过膜电荷选择屏障的受损程度。尿 TRF 在正常情况下不能通过肾小球滤过膜,早期肾损伤时肾小球基底膜内外疏松层硫酸肝素糖蛋白(带负电)含量减低,使带血液中带负电荷的中分子蛋白 TRF 自肾小球滤过膜滤过,出现在尿液中。
4. 尿液免疫球蛋白 G4(Immunoglobulin G4,IgG4)、IgG4/总 IgG 比值:IgG4 是血浆大分子 IgG 的四个亚类之一,分子量约为 156kD,分子量大小和空间构型与其他 IgG 分子相似,但所带电荷明显较少(等电点分别为 5.6-6.0 和 5.8-7.3)。DKD 早期,GBM 所含唾液酸和硫酸肝素蛋白多糖等蛋白多糖减少或糖基化使肾小球滤过膜离子电荷屏障受损,使带较少负电荷的 IgG4 可优先通过 GBM 而滤出。
临床研究表明,糖尿病伴微量白蛋白尿者,尿 IgG4、IgG4/总 IgG 比值明显升高,而总 IgG 尚处于正常范围,提示尿 IgG4 是一项早期诊断 DKD 的敏感指标。尿总 IgG 与中分子量蛋白如白蛋白同时测定,可帮助判断蛋白尿的选择性或非选择性,有利于判断肾小球滤过膜的损伤程度。
5. 视黄醇结合蛋白(Retinol-Binding Protein,RBP):RBP 是血液中维生素的转运蛋白,由肝脏合成、广泛分布于血液、脑脊液、尿液及其他体液中。测定 RBP 能早期发现肾小管的功能损害,并能灵敏反映肾近曲小管的损害程度。
6. T-H 糖蛋白(Tamm-Horsfall Protein,THP):THP 为尿中粘蛋白的一种,经免疫荧光与免疫酶电镜证实它是由 Henle 袢升支与远曲小管的上皮细胞内高尔基复合体产生,是一种肾特异性蛋白质。THP 为管形的主要基质成分。当机体炎症、自身免疫性疾病、尿路梗阻性疾病等引起肾脏实质损伤时,THP 可沉着于肾间质并刺激机体产生相应的自身抗体。临床上作为远端肾小管病变定位标志物。
(八)尿酶的检测
1.N-乙酰-β-氨基葡萄糖苷酶(N-acetyl-β-glucosaminidase,NAG):血、尿 NAG 活性测定对反映肾实质病变,尤其是急性损伤和活动期病变更敏感,主要用于早期肾损伤的监测和病情观察。
①肾小管疾病:重金属(汞、铅、镉等)及药物性肾损伤、缺血、缺氧、失血、休克等均可引起 NAG 活性增加。②肾病综合征:尿 NAG 常明显增加,缓解期下降,复发时迅速回升,故可作为临床观察指征。肾小球肾炎急性期变化较大,但与肾小管损伤相比,变化幅度较小。③尿路感染的定位诊断:急、慢性肾盂肾炎尿 NAG 上升,能与单纯性膀胱炎区别。可用于早期上尿路感染的诊断。④肾移植排斥反应的监测:肾移植排斥反应早期 NAG 即可升高,比尿蛋白、血肌酐、肌酐清除率更敏感。 ⑤糖尿病肾痛早期诊断:糖尿病肾病尿 NAG 升高,用于本病的早期诊断优于尿白蛋白及β2-微球蛋白。
2.β-半乳糖苷酶(β-Galactosidase,GAL):GAL 是细胞溶酶体中的水解酶,在肾近曲小管上皮细胞中含量较高。尿中 GAL 活性可反映肾实质,特别是肾小管的早期损伤,与尿中 NAG 一同测定作尿酶谱分析,有助于病程观察和预后评价。
3.γ-谷氨酰转移酶(γ-Glutamyltransferase,GGT):尿液 GGT 活性反映肾实质病变,对疑为肾脏疾病患者,肾移植术后可作为肾移植排异的鉴别指标以及评估肾小管损害程度。
4. 溶菌酶(Lysozyme,LYS):溶菌酶来自单核细胞、中性粒细胞,是一种能溶解某些细菌的酶类。可酵解革兰阳性球菌壁上的乙酰氨基多糖成分,使细胞壁破裂。其分子量为 14000~15000,可从肾小球基底膜滤出,90% 以上可被肾小管重吸收,所以尿液中很少或无溶菌酶。
①肾小管疾病:如炎症、中毒时,因肾小管损害,重吸收减少,尿溶菌酶升高;②判断预后:急性肾小管坏死时,尿溶菌酶升高,若逐渐升高并持续不下降,小管功能恢复较差。慢性肾炎、慢性肾衰竭时,尿溶菌酶也升高;③急性单核细胞白血病时,血清溶菌酶含量增加,超过肾小管重吸收的能力,尿内溶菌酶可升高。
5. 丙氨酸氨基肽酶(Alanineaminopeptidase,APP):APP 是一种水解酶。丙氨酸氨基肽酶测定可作为评价肾损伤的敏感指标。尿液中丙氨酸氨基肽酶升高:见于急性肾功能衰竭、急性肾炎、肾恶性肿瘤、肾缺血、肾小管坏死、肾移植排斥反应、肾损伤。
编者简介:李江,毕业于中南大学湘雅医学院,现就职于中日友好医院检验科,副主任技师,主要从事临床生化与免疫学检验的方法学及临床应用、慢性病监测与管理、临床检验质量控制等工作。
